医療連携と中医学概念を使って、診断名がなくても患者に安心してもらうためのプロトコル原案
はじめに:なぜ診断名がないと不安になるのか?
現代の医療では、「診断名」がつくことで患者は安心することが多い。しかし、診断名がつかない症状も多く、それが患者の不安を増幅させる原因となる。
診断名と不安の関係
「日本における心身症研究の変遷」(木下彰, 2016, 九州神経精神医学)では、以下のような主張がなされている。
・診断名があることによる安心感
「診断名がつくことで、『病気として認められた』という安心感が生じ、患者の心理的な負担が軽減されることがある。」(木下, 2016, p.175)
・ 診断名がないことによる不安
「診断名がつかない場合、患者は『自分の症状が医学的に説明できないのではないか?』と疑念を抱き、不安を増幅させる。」(木下, 2016, p.176)
・説明モデルの重要性
「患者の不安を軽減するためには、診断名の有無に関わらず、『なぜその症状が起こるのか?』を分かりやすく説明することが重要である。」(木下, 2016, p.178)
*ここでいう説明モデルとは、医療人類学者アーサー・クラインマンが提唱した「説明モデル(Explanatory Model)」の概念に基づくと考えられる。
診断名がないと不安になる理由
1. 「自分の状態が分からない」こと自体がストレスになる
・人間は「分からないもの」に対して不安を感じる傾向がある。
・「病気なのか?何が原因なのか?」が分からないと、余計に気にしてしまう。
2. 「診断名=治療法がある」という思い込みがある
・多くの人は「病名が分かれば、治療法もある」と考えがち。
・しかし、実際には診断名がついても、治療法がない病気も多い。
・「治せるのかどうか?」という視点が抜け落ちてしまう。
3. 診断名がないと「気のせい」と言われる不安がある
・医者から「異常はない」と言われると、「自分の症状は実在しないのか?」と疑念を抱く。
・「気のせい」「ストレスですね」と言われることが、さらにストレスになる。
こうした患者の不安を減らし、診断名に頼らずに安心できるようにするための枠組みを作ることが重要である。
診断名がなくても安心してもらうためのプロトコル(原案)
1. 「中医学的な説明+補足」で状態を可視化する
診断名がなくても、「あなたの状態をこう説明できます」と言語化することが大切。
例:パニック障害の患者
・中医学的な説明:「あなたの状態は『肝気鬱結』と『心神不安』が関係しています」
・補足:「これはストレスや生活習慣による影響で、神経が過敏になりやすい状態を指します」
・治療の方向性:「肝気を流し、心を安定させることで改善を目指します」
例:IBS(過敏性腸症候群)の患者
・中医学的な説明:「あなたの状態は『脾虚』と『肝気鬱結』の影響で、腸の動きが乱れています」
・補足:「これはストレスや食生活の影響で起こりやすい状態です」
・治療の方向性:「脾の機能を高め、ストレスを減らすことで安定を目指します」
2. 「3つの領域モデル」を提示する
患者は中医学で説明できることがイコール治せるということだと勘違いしてしまうことがあります。極端な例を挙げれば終末医療の現場。末期がんの治療でも鍼灸や漢方で介入できますがこれはがんが治るという意味ではありません。この部分が患者を誤解させてしまうこともあるため「中医学で説明できること=すべて治せることではない」ということを最初に明確にすることが重要です。また、この3つの領域は互いに独立しているわけではなく、重なり合いながら相互作用することが多い。例えば、ある患者は「治療可能領域」に分類されるが、同時に「サポート領域」にも該当し、場合によっては「医療連携が必要な領域」へ移行することもある。
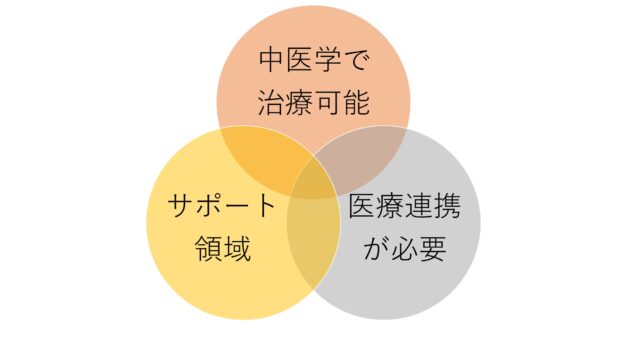
3つの領域モデル
・ 【治療可能領域】 → 中医学の治療で直接改善が期待できるもの
・【サポート領域】 → 中医学だけでなく、生活習慣・心理的ケアが必要なもの
・【医療連携が必要な領域】 → 他の医療機関と連携した方が良いもの
3. 「患者が主体的に関わる方法」を提供する
患者が「自分でできること」を持つことで、不安が減る。
・自宅でできるお灸(指定のツボに施灸)
・食事や睡眠、生活習慣の調整
・「施術後の変化を記録する」チェックシート
「鍼灸だけでなく、自分でもできることがある」と分かると、患者はコントロール感を持てる。慢性疾患患者がセルフケアを積極的に行うことで、症状の改善や心理的負担の軽減が期待できることが示唆されている(出典:順天堂大学医学研究)ただし、セルフケア単独では限界があるため、医療機関や行政との連携が不可欠である。特に、慢性疾患患者のセルフケア支援には、医療システム全体の協力が必要 であることが示されている(出典:BMJ論文)
4. 「治療の進め方を可視化する」
中医学を実践する医師や鍼灸師にとって、アプローチを微調整することは当然のプロセスである。しかし、この調整過程を患者に説明しないと、治療の方向性が分かりづらくなる。そのため、事前に治療の見通しを伝えることで、患者の不安を軽減し、治療への納得感を高めることができる。そのため最初にこれを説明し見通しを伝えることも重要である。
例:「肝気鬱結」へのアプローチがうまくいかない場合
ステップ1:「まずは肝気を流す治療(疏肝理気)」 → 2〜3回施術
ステップ2:「効果が薄い場合、気虚や血虚を補うアプローチ(補気・補血)」
ステップ3:「3回治療しても変化がない場合は、別の可能性を考える」
5. 医療連携が必要な基準を明確にする
患者に対して医療連携が必要な具体的ケースも最初に明確にしておく必要がある。これを伝えることで、「なぜ病院での検査が必要なのか?」、「なぜ鍼灸治療に加えて医師の診察を受けたほうがいいのか?」が納得しやすくなる。
・緊急性が疑われる場合(激痛や意識障害などがあり骨折や脳疾患が疑われる場合)
・器質性疾患の疑いがある場合(体重減少、血便、長引く咳など)
・3回治療しても変化なし or 悪化する場合
・症状が強く漢方内科医師と連携し漢方薬を加えて鍼灸治療を行った方がいい場合
まとめ
・状態の説明: 中医学的な視点で患者の状態を説明し、不安を言語化する
・適応範囲の明確化: 「中医学でできること/できないこと」を3つの領域モデルで整理する
・患者参加の促進: セルフケア(お灸・生活習慣の調整など)を取り入れ、主体的な関与を促す
・治療プロセスの見える化: 「この方法で改善しない場合は次にこうする」という流れを明確にする
・医療連携の適切な判断: 必要な場合は、医療機関や漢方医と連携し、最適な治療を提供するこのプロトコルを確立することで、診断名がなくても患者が納得し、安心して治療を受けられる環境を整えることができる。また、鍼灸院だけでなく、病院・行政・介護施設などと連携する際にも、このプロトコルを活用することで、よりスムーズな情報共有と協力が可能となる。
また、中医学的診断は医師による診断行為とは法的にも全く異なるものであり、あくまでも鍼灸の適応判断と介入方法を見極めるために行うものである。そのため、患者に中医学の概念を伝える際には慎重を期すべきである。医療人類学の視点から考えると、中医学的診断の説明の仕方によっては、患者がスティグマ(烙印)を受けたと感じたり、「自分は病気である」と誤解し、必要以上に思い悩む可能性もある。 したがって、患者に説明する際は、不安を助長することなく、治療の方向性や改善の見通しを前向きに示すことが重要である。
さらにこのプロトコル原案を評価するための具体的方法を以下に貼ります。
このプロトコルを評価する方法(アンケート設計案)
このプロトコルの有効性を評価するには、患者・医療従事者のフィードバックを収集し、データを分析する方法が適切です。具体的には、アンケート調査、自由記述、可能ならフォローアップインタビューを組み合わせることで、定量的・定性的なデータを得ることができる。
1. アンケートの目的
「診断名がなくても安心できるプロトコル」の有効性を評価し、患者の不安軽減、理解度、納得感、医療連携のスムーズさなどを検証する。
2. アンケート対象
患者:診断名がつかなかった、または診断名に納得できなかった経験のある患者、このプロトコルを適用した鍼灸・漢方治療を受けた患者
医療従事者:鍼灸師、漢方医、内科医、心理士、医療連携を担当する医療者
3. アンケート項目(患者向け)
・基本情報
・性別
・年齢
・主な症状(自由記述)
・受診した医療機関(複数選択可)内科 / 精神科 / 鍼灸院 / 漢方クリニック / その他(自由記述)
プロトコルの理解と納得感
診断名がないと不安になることについて、共感できますか?
とても共感できる / やや共感できる / どちらともいえない / あまり共感できない / 全く共感できない
・中医学的な説明(例:肝気鬱結、脾虚など)は理解しやすかったですか?
とても理解しやすい / やや理解しやすい / どちらともいえない / あまり理解できない / 全く理解できない
・中医学的な説明を受けたことで、症状の理解が深まりましたか?
とても深まった / やや深まった / どちらともいえない / あまり深まらなかった / 全く深まらなかった
・診断名がなくても、この説明で納得できましたか?
とても納得できた / やや納得できた / どちらともいえない / あまり納得できない / 全く納得できない
不安軽減
・診断名がなくても、自分の症状を説明してもらうことで不安が減ったと感じましたか?
とても減った / やや減った / どちらともいえない / あまり減らなかった / 全く減らなかった
・説明を受けた前後で、自分の症状に対する不安レベルは変化しましたか?
施術前(0~10のスケール)
施術後(0~10のスケール)
セルフケアと主体的関与
・自分でできること(お灸、生活習慣の調整など)を提案されることで安心できたと感じましたか?
とてもそう思う / ややそう思う / どちらともいえない / あまりそう思わない / 全くそう思わない
・どのセルフケアを実践しましたか?(複数選択可)
お灸 / 食事改善 / 睡眠の見直し / 運動 / その他(自由記述)
・セルフケアを実践することで症状の変化を感じましたか?
とても変化を感じた / やや変化を感じた / どちらともいえない / あまり変化を感じなかった / 全く変化を感じなかった
医療連携の理解
・3つの領域モデルを説明されたことで、治療の位置づけが理解しやすかったですか?
とても理解しやすい / やや理解しやすい / どちらともいえない / あまり理解できない / 全く理解できない
・医療連携の必要性が説明されたことで、病院受診への抵抗感は減りましたか?
とても減った / やや減った / どちらともいえない / あまり減らなかった / 全く減らなかった
自由記述
このプロトコル原案について、良かった点や改善してほしい点があれば教えてください。
4. アンケート項目(医療従事者向け)
・基本情報
・職種
・臨床経験年数
・普段対応する患者の主な疾患
プロトコルの有用性
・診断名がなくても患者が安心できるためのプロトコルは、臨床現場で役立つと感じましたか?
とても役立つ / やや役立つ / どちらともいえない / あまり役立たない / 全く役立たない
・このプロトコルのどの部分が特に有効だと感じましたか?(複数選択可)
中医学的説明の活用 / 3つの領域モデル / セルフケアの導入 / 治療の進め方の可視化 / 医療連携の明確化 / その他(自由記述)
・患者の不安軽減にどの程度貢献したと感じますか?
とても貢献した / やや貢献した / どちらともいえない / あまり貢献していない / 全く貢献していない
・このプロトコルの導入にあたり、課題や改善点があれば教えてください。
5. アンケート実施方法
方法: Googleフォーム、紙のアンケート、オンライン調査
実施タイミング
患者:初診時と2〜3回の治療後に回答
医療従事者:プロトコルを適用後に回答
6. データの分析方法
定量データ
アンケートの5段階評価(リッカートスケール)を集計し、平均値・標準偏差を算出
施術前後の不安スコアの平均値を比較
定性データ
自由記述の内容を質的分析(キーワード分析、頻出語句の整理)
アンケート設計案についてのまとめ
患者の不安軽減、納得感、セルフケアの効果を評価できる
医療従事者の視点からも、このプロトコルの実用性を検討できる
データを基に、今後の改善点を明確化できる
→このアンケートを実施すれば、このプロトコルが患者の安心感を向上させるかどうか、具体的なエビデンスが得られる可能性がある。ブラッシュアップしてより実践的な評価方法に落とし込みたい。
